Ишемический инсульт
Ишемический инсульт — патологическое состояние человека, которое не является самостоятельным заболеванием, а считается промежуточным развитием общего (или локального) сосудистого поражения прогрессирующего характера. Ишемический инсульт сопровождает разные заболевания сердечно-сосудистой системы.
- Классификация ишемических инсультов
- Этиология и патогенез ишемического инсульта
- Клиническая картина ишемического инсульта
- Диагноз ишемического инсульта
- Лечение ишемического инсульта
- Прогноз при ишемическом инсульте
- Профилактика ишемического инсульта
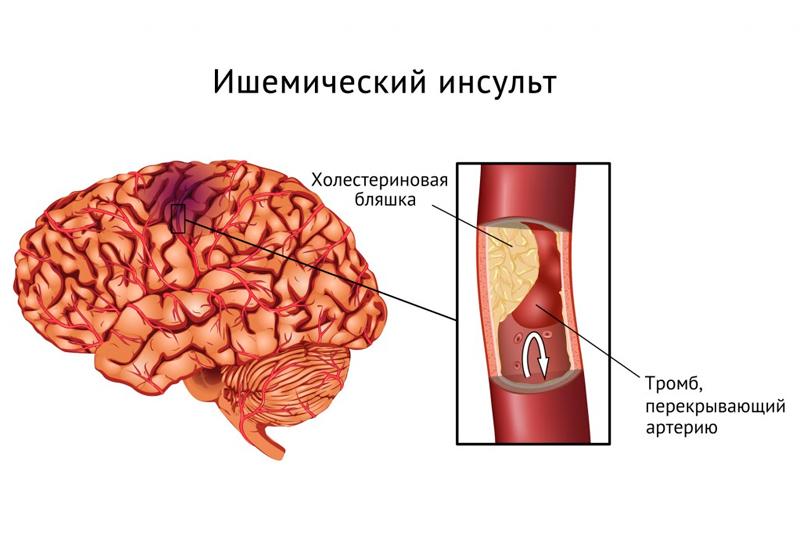
Обычно ишемическому инсульту сопутствуют такие заболевания, как:
- атеросклероз;
- артериальная гипертензия;
- ревматический порок сердца;
- сахарный диабет;
- ишемическая болезнь сердца;
- и другие отклонения, связанные с сосудистыми поражениями.
Симптоматика ишемического инсульта основана на очаговых и общемозговых проявлениях, которые зависят от расположения сосудистых отклонений. Диагностика ишемического инсульта предполагает проведение КТ или МРТ головного мозга. Данная методика помогает также дифференцировать ишемический инсульт от геморрагического.
В своей анатомии ишемический инсульт представляет не что иное, как нарушение мозгового кровообращения, которому присуще спонтанное проявление общемозговой (или неврологической) симптоматики очагового типа. Обычно клиника сохраняется на протяжении целых суток и даже больше, что приводит к частым летальным исходам пациентов.
Классификация ишемических инсультов
Поскольку ишемический инсульт часто представляет собой исход одного из перенесенных сердечно-сосудистых заболеваний, то в неврологии выделяют несколько его видов:
- Кардиоэмболический — вид ишемического инсульта, который возникает вследствие аритмии, перенесенного инфаркта миокарда или присутствующего клапанного порока сердца.
- Лакунарный — разновидность ишемического инсульта, причиной которого стала незначительная окклюзия артерий.
- Атеротромботический — причиной его является атеросклероз крупных артерий, из-за чего наступает артериальная эмболия.
- Неизвестного генеза — ишемический инсульт, первопричина которого не установлена, не исключено и несколько причин, которые могли привести к развитию данного заболевания, поэтому сразу поставить точный диагноз затруднительно.
- Ишемический инсульт, который имеет отношение к редким причинам: расслоение стенок артерий; гиперкоагуляция крови или неатеросклеротические заболевания.
Ишемический инсульт классифицируют и в зависимости от времени возникновения. Так, например, выделяют 5 периодов ишемического инсульта:
- Острейший: возникает в первые трое суток. Следует сказать, что в первые три часа с момента перенесенного инсульта пациенту могут помочь тромболитические препараты, которые вводят системно. Если симптоматика начинает регрессировать, тогда в первые сутки заболевания ставят диагноз транзиторной ишемической атаки.
- Острый: продолжается до 4-х недель.
- Ранний период восстановительного характера: может длиться до 0,5 года.
- Поздний период восстановительного характера: длится до двух лет.
- Время остаточных явлений: проявляет себя после 2-х лет с момента заболевания.
Следует также отметить, что на практике часто встречается и малый инсульт, которому характерна регрессирующая симптоматика, наблюдаемая на протяжении 3-х недель с момента начала заболевания.
Этиология и патогенез ишемического инсульта
Поскольку в медицинской практике ишемический инсульт не рассматривают в качестве самостоятельного заболевания, говорить о какой-либо этиологической причине, обуславливающей его, не приходится.
Однако врачи упоминают факторы риска, которые влияют на частоту развития данного заболевания, среди них:
- Модифицируемые факторы: артериальная гипертензия, сахарный диабет, поражение сонных артерий бессимптомного характера, инфаркт миокарда.
- Немодифицируемые факторы: наследственность.
Помимо этих двух больших групп факторов риска, выделяют еще и факторы, обусловленные образом жизни: стрессовые ситуации, продолжительные психоэмоциональные нагрузки, плохой уровень жизни, малая физическая активность, лишний вес, вредные привычки.
Особая последовательность биохимических изменений, происходящих в организме больного, а в частности в веществе мозга, обычно вызвана фокальной мозговой ишемией (острой формы), что и влечет за собой различного рода нарушения на уровне тканей, из-за чего наступает гибель клеток мозга или инфаркт мозга.
Если говорить о характере изменений, происходящих во время ишемического инсульта, то он зависит от уровня и продолжительности пониженной активности в мозговом кровотоке, а также от того, насколько чувствительно вещество мозга к ишемическим процессам.
Интересно, что степень обратимости изменений, происходящих в ткани, будет определена на каждом патологическом этапе по уровню снижения мозгового кровотока, а также по такому показателю, как его продолжительность вместе с теми факторами, которые влияют на чувствительность мозга к повреждениям гипоксической природы.
Существует несколько медицинских терминов, которые вызывают разногласия в своем определении. Дабы развенчать все сомнения, назовем их.
Ядром инфаркта в неврологии называют зону необратимого повреждения, тогда как пенумброй обычно называют зону ишемического поражения, для которой характерен обратимый характер. В исследовании того или иного случая заболевания ишемическим инсультом, значительное внимание врачи отводят продолжительности существования пенумбры, поскольку с течением времени те изменения, которые ранее имели обратимый характер, становятся необратимыми.
Еще одним важным термином является «зона олигемии», которой называют участок с сохранившимся балансом между потребностями ткани и процессами, которые обеспечивают ей эти потребности, даже несмотря на пониженный мозговой кровоток. Такие зоны обычно существуют очень долгое время, при этом не переходя в ядро инфаркта. Данный термин не стоит путать с термином «пенумбра».
Клиническая картина ишемического инсульта
Клинические проявления при ишемическом инсульте довольно разнообразны, зависят от месторасположения очага и площади поражения головного мозга. Чаще всего очаг поражения расположен в каротидном бассейне (на него приходится более 80% случаев ишемического инсульта), реже — в вертебрально-базилярном отделе.
Главной особенностью инфаркта в зоне кровоснабжения мозговой артерии среднего типа считается наличие системы коллатерального кровоснабжения. Если говорить о таком явлении, как окклюзия проксимального отдела, то в полости средней мозговой артерии она способствует субкортикальному типу инфаркта, тогда как корковая часть при кровоснабжении не будет затронута. Если данные коллатералей отсутствуют, обширный инфаркт может развиваться в части, где происходит кровоснабжение средней мозговой артерии.
Если инфаркт произошел в части, для которой характерно кровоснабжение поверхностных ветвей мозговой артерии среднего типа, то не исключен факт развития девиации глазных яблок в направлении пораженной части полушария. Если же было поражено доминантное полушарие, тогда начинается развитие ипсилатеральной формы идеомоторной апраксии. Кроме того, может прослеживаться тотальная афазия. Если же было поражено субдоминантное полушарие, тогда речь идет о анозогнозии. Кроме того, не исключено развитие дизартрии или апросодии. Может наступать и контралатеральный вид игнорирования пространства.
Симптомы инфаркта миокарда головного мозга
Основным симптомом инфаркта головного мозга (в районе ветви средней мозговой артерии) является контралатеральная гемианестезия, а также, так называемый, контралатеральный тип гемипареза.
Если для пациента характерны очаги поражения обширной площадью, то не исключено образование сопряженного отведения глазных яблок, чему характерна фиксация взгляда по направлению поврежденного полушария головного мозга.
Инфаркт субдоминантного полушария
Если произошел инфаркт субдоминантного полушария, тогда болезни будут присущи эмоциональные нарушения и пространственное нереагирование.
То, насколько сильно распространится парез при инфаркте в полость бассейна кровоснабжения (стриатокапсулярных артерий) будет зависеть от месторасположения и площади самого поражения (обычно это верхняя часть тела: лицо, конечности или котралатеральная часть тела). Говоря об обширном инфаркте стриатокапсулярного типа, главным симптомом является окклюзия мозговой (средней) артерии, что выражается в афазии или гомонимной латеральной гемианопсии.
Симптомы лакунарного инфаркта
Если говорить о лакунарном инфаркте, то клинически он проявляется развертыванием лакунарных синдромов, что находит свое отражение в гемигипестезии, гемипарезе, как по отдельности, так и в их сочетании.
Чаще всего инфаркт, возникший в бассейне кровоснабжения мозговой артерии переднего вида, симптоматически выражает себя в виде нарушения движений. При протекающей окклюзии кортикальных ветвей начинается развитие моторного дефицита в районе стоп или на нижних конечностях. Кроме того, наблюдается неявно выраженный парез верхних конечностей, который проявляется еще и в сильном поражении языка и лица в целом.
Инфаркты затылочной части височной доли
По причине окклюзии задней стороны мозговой артерии начинают возникать инфаркты характерной затылочной части височной доли. Кроме того, могут наблюдаться и инфаркты в области просто виска. В этом случае клиникой является такой дефект полей зрения, как гомонимная гемианопсия контралатерального характера. Не исключено сочетание последнего с фотопсиями или проявляющимися галлюцинациями.
Инфаркты в вертебробазилярном бассейне кровоснабжения
Причиной инфарктов, происходящих в вертебробазилярном бассейне кровоснабжения, является окклюзия перфорирующей ветки артерии, которая именуется базилярной. Главной симптоматикой таких инфарктов являются поражения ЧН с ипсипатеральной части. Процесс окклюзии позвоночного типа артерии, а также ветвей, которые часто называют пенетрирующими, то есть направленных от дистального отдела, часто способствует возникновению латерального медуллярного синдрома, который в неврологии называется синдромом Валленберга.
Диагноз ишемического инсульта
Непосредственно перед началом сбора анамнеза врачи определяют изменения в мозговом кровообращении, которые успели произойти за время начала заболевания. Специалисты устанавливают скорость и уровень прогрессирования начавшихся симптомов.
Ишемическому инсульту характерно резкое появление симптоматики неврологического характера. Важными факторами риска, на которые следует обратить внимание при постановке диагноза ишемического инсульта являются: мерцательная аритмия, сахарный диабет, атеросклероз, артериальная гипертензия.
Диагностика ишемического инсульта предполагает физикальное обследование, которое проводят согласно принятых правил. При оценке неврологического статуса пациента следует обратить внимание на присутствие, так называемой, общемозговой симптоматики:
- головная боль;
- генерализованные судороги;
- нарушение сознания.
Кроме того, у пациентов могут присутствовать менингеальные симптомы и неврологические. Если говорить о видах лабораторных исследований, то они представлены анализом мочи и крови (биохимическим), коагулограммой.
Главными методами инструментальной диагностики ишемического инсульта являются КТ и МРТ, которые помогают также провести дифференциальный диагноз, отличив ишемический инсульт от всевозможных форм внутричерепного поражения или контроля со стороны динамики в тканевых изменениях в период лечения данного заболевания.
Самым главным ишемическим симптомом, свидетельствующим о повреждении в области средней мозговой артерии, который можно обнаружить при КТ-диагностике является слабая выраженность чечевицеобразного ядра и коры, что впоследствии приводит к развитию цитотоксического отека.
Кроме того, в ходе протекания ишемического инсульта врачом могут быть установлены изменения, связанные с гиперденсивностью областей задней или средней артерии, расположенной на пораженной стороне (к примеру, это может быть тромбоз или эмболия сосуда).
Для первой недели заболевания участку серого вещества с ишемическим поражением характерно повышение уровня плотности, вплоть до изоденсивного или слабогиперденсивного состояния. Последнее указывает на начало развития процесса неовазогенеза или же восстановления кровотока. Данный процесс врачи называют еще эффектом «затуманивания», поскольку в это время не всегда получается определить границы ишемического поражения, особенно если инфаркт мозга достиг подострого периода.
МРТ позволяет с высокой точностью выявить диффузионно-взвешенное изображение пораженного участка. По причине появившегося цитотоксического отека обычно молекулы воды переходят во внутриклеточное пространство (из внеклеточного), что приводит к замедлению скорости процесса диффузии. Все эти изменения, происходящие в организме человека, можно обнаружить на диффузно-взвешенном изображении, получаемом при проведении МРТ. Именно данный тип диагностики помогает выявить необратимость повреждений, имеющих место в структурах вещества головного мозга.
Дифференциальный диагноз
В первую очередь, ишемический инсульт следует отличать от геморрагического типа инсульта. Значительная роль в дифференциальной диагностике отводится нейровизуализационным методикам исследования заболевания. В отдельных случаях может возникнуть необходимость в разграничении ишемического инсульта и гипертонической энцефалопатии острого типа. Ишемический инсульт следует также отличать от токсического или метаболического типов энцефалопатии, от опухолей мозга, абсцессов, энцефалитов и других поражений мозга инфекционной природы.
Лечение ишемического инсульта
Человек даже с малейшим подозрением на ишемический инсульт должен быть как можно быстрее госпитализирован в специальное отделение. Если первые симптомы ишемического инсульта были выявлены не позже 6 часов от начала их проявления, то больного отправляют в блок интенсивной терапии. Обычно транспортировка пациента проходит в положении полулежа, с приподнятой головой до 30 градусов.
Госпитализация не показана тем пациентам, которые находятся в состоянии терминальной комы, страдают онкологией или в анамнезе которых была выявлена деменция с ярко выраженной инвалидизацией.
Лечение ишемического инсульта, как правило:
- немедикаментозное (предполагает проведение мероприятий, направленных на уход за пациентом, а также на урегулирование глотательного рефлекса, лечение инфекционных заболеваний, которые часто проявляются в виде пневмонии или инфекции мочеполовой системы);
- медикаментозное (данный вид терапии будет самым эффективным только на начальной стадии заболевания, в первые 6 часов от начала проявлений симптоматики; медикаментозное лечение подразумевает выполнение мультидисциплинарного подхода, который выполним в стенах специального сосудистого отделения, расположенном обычно в блоке интенсивной терапии, где в любое время можно провести КТ, МРТ или ЭКГ, а также сдать анализ крови и мочи.
Поддержание функций организма — основной этап лечения
Главной целью любого вида лечения ишемического инсульта является коррекция особо важных функций организма и обязательное поддержание гомеостаза. Для выполнения этой цели проводят мониторинг всех важных физиологических составляющих, а также мероприятия, направленные на поддержание гемодинамики, процессов дыхания, водно-электролитного баланса. При лечении больного следует также нормализовать его внутричерепное давление, чтобы в дальнейшем избавиться от отека мозга. Кроме того, следует проводить регулярную профилактику данного заболевания и терапию, направленную на борьбу с возможными последствиями ишемического инсульта.
Главным инфузионным раствором в период лечения данного заболевания выступает раствор хлорида натрия. Что касается применения глюкозосодержащих растворов, то в последние годы врачи отказываются от них по причине возможного развития гипергликемии.
Если же ишемический инсульт развивается на фоне сахарного диабета, тогда пациенту делают подкожные инъекции инсулина (короткого действия). Исключением являются случаи, когда специалисты устанавливают контроль гликемии в то время, как пациент пребывает в ясном сознании и не страдает нарушенной функцией глотания.
В первые 2-ое суток с момента начала заболевания врачи регулярно измеряют уровень насыщенности гемоглобина кислородом в крови. Если показатель достигает 90-92%, то врачи проводят оксигенотерапию (обычно начинают с 2 л в минуту).
Если уровень сознания пациента снижается до 8 и меньше баллов (вычисляется по шкале Глазго), то это указывает на показатель к инкубации трахеи. Решение использовать ли в дальнейшем ИВЛ или нет, будет принято на основе имеющихся реанимационных положений. В случае, если уровень бодрствования пациента заметно снижен, имеются клинические и другие нейровизуализационные характеристики, указывающие на отек головного мозга (или на повышенный показатель внутричерепного давления), то обязательным будет поддержание головы в приподнятом состоянии так, чтобы шея при этом не сгибалась. Следует свести к минимуму возникший кашель или признаки начинающегося эпилептического припадка, а также обуздать мышечное возбуждение. Следует помнить о том, что инфузии гипоосмоляльных растворов при этом противопоказаны.
Питание больных ишемическим инсультом
Главной задачей терапии ишемического инсульта считается правильное питание больного, контроль за водно-эликтролитным балансом. Это требование должно осуществляться в независимости от того, где пациент проходит лечение: будь то в блоке интенсивной терапии или в неврологическом отделении.
Главным показателем для проведения энтерально-зондового питания будет прогресс функции глотания. Количество дозы вводимых нутриентов рассчитывается на основе данных о метаболических потребностях организма пациента, а также его физиологических потерь. Если пища вводится перорально (или с помощью зонда), то больной должен принять полусидячее положение.
Для профилактики тромбоза глубоких вен (в случае ишемического инсульта) назначают применение компрессионных бинтов или чулок. Такой метод помогает также не допустить развитие тромбоэмболии легочной артерии. Кроме того, могут применяться прямые антикоагулянты.
Нейропротекция
Говоря о лечении ишемического инсульта, следует также упомянуть такой вид терапии, как нейропротекцию. Основным ее направлением считается использование особых препаратов, обладающих нейротрофическими и нейромодуляторными функциями. Наиболее известным таким препаратом на сегодняшний день является церебролизин (он относится к нейротрофическому ряду препаратов). Как известно, в ЦНС и спинном мозге отсутствует такое важное свойство как депонирование. Другими словами, если приостановить в этих областях кровоток на 5 минут, то нейроны начнут погибать. Поэтому необходимость введения нейропротекторов является обязательной. Ее следует проводить в первые минуты с момента начала ишемического инсульта.
Лечение ишемического инсульта увенчается успехом при комплексном подходе: проведении базисной терапии, реабилитации, нейропротекции и реперфузии.
Хирургическое лечение
Если говорить о хирургическом типе лечения ишемического инсульта, то в первую очередь, он включает хирургическую декомпрессию, что подразумевает снижение внутричерепного давления и в то же время увеличение перфузионного давления на фоне сохраненного церебрального кровотока. По статистике, уровень летальных исходов при ишемическом инсульте сейчас снижен до 30%.
Реабилитационный период после ишемического инсульта будет направлен на восстановление ранее утраченных двигательных и речевых функций больного. Это — главная задача неврологов, которые проводят электромиостимуляцию, ЛФК, регулярный массаж паретичных конечностей или механотерапию. Для коррекции речи пациента его направляют еще и к логопеду.
Прогноз при ишемическом инсульте
Прогноз в случае заболевания ишемическим инсультом будет определяться локацией и площадью поражения головного мозга. Кроме того, важными показателями здесь будет возраст пациента и серьезность параллельно протекающих заболеваний. Самым тяжелым периодом при ишемическом инсульте являются первые 5 дней. Именно в это время происходит увеличение отека мозга в районе его поражения, после чего наступает время стабилизации, когда нарушенные функции ЦНС постепенно приходят в норму. На сегодняшний день процент смертельных исходов пациентов с ишемическим инсультом составляет не более 20%.
Профилактика ишемического инсульта
Самым важным в профилактике ишемического инсульта считается проведение мер по предотвращению тромбоза кровеносных сосудов, что образуется в момент возникновения холестериновых бляшек в крови. С этой целью врачи назначают комплекс процедур для поддержания здорового образа жизни, исключив курение, алкоголь и жирную пищу. Как известно, в группе риска заболеть ишемическим инсультом, в первую очередь, те пациенты, которые страдают хроническими заболеваниями сердечно-сосудистой системы, сахарным диабетом или артериальной гипертензией.
Вторичная профилактика ишемического инсульта включает выполнение комплексной программы в виде: гипотензивной терапии с применением ингибиторов, диуретиков; гиполипидемическую терапию с применением статины; хирургическое вмешательство (проводится каротидная эндатерэктомия); антитромботическую терапию (антиагреганты и антикоагулянты непрямого действия).
- Аневризмы сосудов головного мозга
- Болезнь Вильсона
- Внутримозговая гематома
- Внутримозговые опухоли полушарий мозга
- Гематомиелия
- Гипертензивный церебральный криз
- Головная боль напряжения
- Дебильность
- Идиотия
- Имбецильность
- Менингомиелит
- Мигрень с аурой
- Миотония
- Наследственная мозжечковая атаксия Пьера-Мари
- Невралгия тройничного нерва
- Неврит
- Неврит лицевого нерва
- Синдром Луи-Бар
- Сомнамбулизм
- Энцефалит

